変形性膝関節症(ひざの痛み)
動画で分かる膝の痛み

膝の痛み(変形性膝関節症とは)
変形性膝関節症とは、膝関節内の軟骨が摩耗して、露出した軟骨の下の骨(軟骨下骨)が衝突し、痛みや変形を生じる病気です。
我が国では年間90万人が変形性膝関節症に発症しており、約1000万人の患者さんが治療している、とても多い疾患です。
変形性膝関節症は、女性が男性の約2倍多く、特に60歳以上、太った方に多い傾向があります。
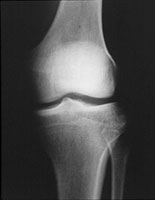
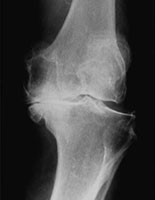
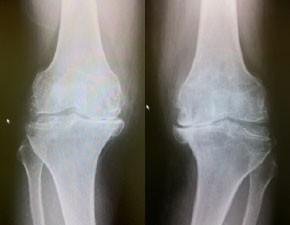
【写真】
正常な膝/変形が進み、関節が破壊された膝
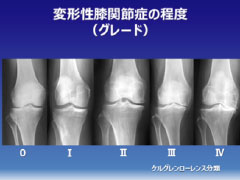
膝の痛みの程度
変形性膝関節症の分類(程度:軽い→重い)
病気の進行具合により、治療の方法が異なってきます。
変形性膝関節症の症状
⾃覚症状によって、変形性膝関節症の進⾏度は3段階に分けられます。
※ただし、症状の現れ⽅・進⾏具合には個⼈差があるため、必ずしも症状=病状ではありません。
初期
痛みは起床直後や歩き始めなど動作を開始したときにだけ現れます。
また、痛みは少し休めば治まります。
そのため、この痛みを「⽼化現象」と思い込んで治療しない⽅も少なくありません。
X線検査(レントゲン)では、特に異常はみられません。
中期
しゃがむ・正座・階段の上り下り(特に下り)など 膝に負荷がかかる動作をすると、痛みが現れます。
膝が曲げ伸ばしにくい、膝を動かすとミシミシするような違和感、膝に⽔が溜まり腫れると重だるいと感じます。
膝の変形(O脚︓膝が外側に弯曲)がみられることもあります。
X線検査では、太ももの⾻(⼤腿⾻︓だいたいこつ)と膝下の⾻(脛⾻︓けいこつ)の隙間が狭くなっていることが確認できるようになります。
末期
関節軟⾻のすり減りが進⾏して、膝関節内に隙間がない状態です。
⾻同⼠のこすれ・⾻のとげができることにより、何もしていなくても痛みを感じようになります。
膝の変形(O脚・稀にX脚)が⽬⽴つようになります。膝がまっすく伸びなくなって、歩きにくくなります。
仕事・買い物などの活動が思うようにできなくなるので、⾼齢者ではうつ・認知症のリスクが⾼まります。
変形性膝関節症の発症を促す要因・原因
変形性膝関節症の主な原因は、加齢による膝関節内の「関節軟⾻のすり減り」です。
関節軟⾻の⽼化以外にも、次のような要因があると発症しやすくなります。
⼥性・⾻粗鬆症・筋⼒低下
閉経すると、急激な筋⼒の低下が起こるため、膝関節に負担がかかるようになります。
遺伝⼦(遺伝的素因)
ご両親のいずれかが発症していると、発症しやすい傾向があります。
肥満・急激な体重増加
体重が増えすぎると、膝にかかる負担も⼤きくなります。
※肥満度(BMI)=体重(kg)÷(⾝⻑(m)の2乗)。適正はBMI≦25です。
仕事・スポーツなどによる膝の使い過ぎ
重度のO脚・X脚など⾜の変形
もともと⽇本⼈はO脚の⽅が多く、膝の内側に負担がかかります。
膝関節周りの怪我や病気がある
膝関節の⾻折・捻挫(ねんざ)や関節軟⾻の損傷、靭帯(じんたい)・半⽉板損傷、反復性膝蓋⾻脱⾅(はんぷくせいしつがいこつだっきゅう)、⼤腿⾻内顆⾻壊死(だいたいこつないかこつえし)、関節リウマチ、 痛⾵(つうふう)など
変形性膝関節症の検査・診断⽅法
当院では、問診・触診・レントゲンを通じて、病気の進行具合や、膝の痛みの原因を探り、必要な治療法を探っていきます。
問診・視診・触診
⾃覚症状、膝内側の圧痛の有無(押したときに痛みがあるか)、膝関節の可動域(動く範囲)、腫れ、O脚など変形の有無を確認します。
X線検査(レントゲン検査)
膝関節の変形具合を確認します。関節軟⾻はレントゲンに写らないのですが、 関節軟⾻のすり減り具合は⾻と⾻との隙間の狭さから判断します。
また、関節軟⾻の下の⾻の硬化や⾻のとげ(⾻棘︓こつきょく)の有無を確認します。
そのほか、 エコー検査(超⾳波検査)で X線検査では確認できない早期の⾻棘や⾻・じん帯・半⽉板などの状態、⽔が溜まっているかを確認します。エコー検査による半⽉板の不安定性を⾒ることで、⼤まかな変形の進⾏スピードを予測することも可能です。
似た疾患との鑑別のため、必要に応じて関節液検査、MRI検査、⾎液検査などを⾏うことがあります。
治療法
保存的療法(セルフケア・リハビリ・薬物療法・装具療法・注射など)
保存的療法(一般には保存療法)とは手術を行わない治療法の総称です。
日常での注意(膝のセルフケア・ホームエクササイズの指導)
- 減量(膝へかかる負担を減らす)
- 運動療法(ストレッチ・筋力トレーニング 等)
リハビリ
- 温熱療法(温めて血流をよくする)
- マッサージ(局所的な痛みの鎮痛を目指す)
- 徒手療法
薬物療法(痛み止めの処方)
- 鎮痛薬の内服または外用(湿布、塗り薬など)
コンドロイチンやコラーゲンなどのサプリメントの効果はまだ科学的に証明できておらず失われた軟骨を再生するには一度に瓶で何本という量を飲む必要があり現実的には効果がないというのが現状です。

装具療法
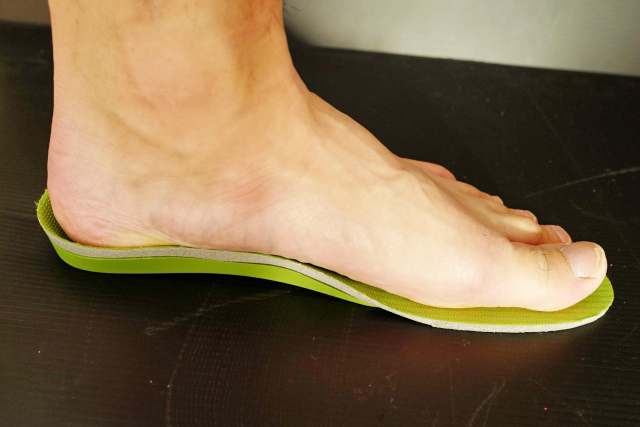
- 装具(サポーターや足底板など)
足底板(中敷き)を使用して体重のかかる位置を変える、 膝関節装具(サポーター)で 関節の安定性を図ることにより、症状緩和に効果的です。
ヒアルロン酸の関節注射
最近、東京大学の先生たちによる研究で、ヒアルロン酸注射が明らかに膝関節の変形を抑制する事が報告されました。
膝の悪くなるのを抑える数少ない治療の一つです。疼痛が強いときは、安全な量のステロイド剤を注射することで、かなりの鎮痛効果があり、大変効果のある治療です。
手術療法
手術療法とは、手術によって治療する治療法の総称です。
院長自ら全ての手術加療(関節鏡、骨切り術、UKA、TKA)を提携病院である三井病院で施行いたします。
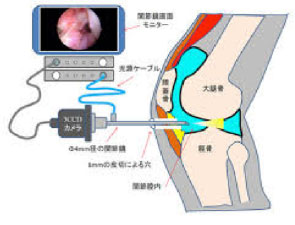
関節鏡
膝をわずかに切開し、関節に内視鏡を挿入して、映像を見ながら痛みの原因となる関節内の組織や変形した半月板(はんげつばん)の処理などを行います。
体への負担が比較的少ない手術ですが、変形性膝関節症の治療には推奨されないのが現状です。
高位脛骨骨切り術
65歳未満で、変形の程度が軽度の方に適応となります。
すねの骨(脛骨)に切り込みを入れてネジやプレートで固定して、膝関節の骨がきちんと向き合うよう矯正する手術です。
プレートは時間とともに骨とくっ付きます。
約1か月~1か月半の入院が必要となり、退院後も継続したリハビリテーションが必要です。
自分の骨を残せるメリットがありますが、将来(術後約15~20年)、痛みが再発して人工関節置換手術が必要となる可能性があります。
人工膝関節置換術
問題のある膝関節面を切り取り、チタン合金やポリエチレンなど耐久性に優れた素材でできた人工関節に置き換える手術です。
国内では年間約8万例を超える手術が行われています。
人工関節置換術を行うことで、痛みの消失・歩行改善などのメリットがありますが、再手術の可能性、手術による体への負担大、感染による合併症リスクがあるというデメリットもあります。
置換術には、変形が進行した部分だけを置き換える「人工関節単顆置換術(UKA)」と、膝関節全体を人工関節に置き換える「人工膝関節全置換術(TKA)」があります。
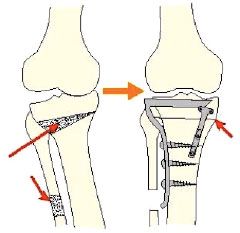
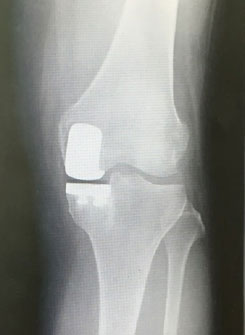
- 人工関節単顆置換術:UKA
痛いところだけ人工関節にする手術です。
高度な変形でない、65歳以上で、膝の曲げ伸ばしに問題のない方に良い適応の手術です。必要な十字靭帯などが完全に温存され、正常な膝とほぼ同じ動きで違和感がなく、スポーツも問題なくできます。15年以上の長期成績も保証されつつある手術です。図のように、変形の進行した関節部分のみ人工関節にします。
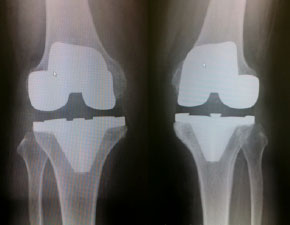
- 人工膝関節全置換術:TKA
変形が高度で活動制限が著しい場合、幅広い年齢に推奨される手術です。近年では、20年以上もつ人工関節が90%を超える時代となっており、専門の外科医が適切に手術をすれば、疼痛のない一生もつ膝関節に治療できる時代になっています。
また、手術の切開を小さく、術後の疼痛も小さくする手術(MIS)や術後管理も進んでおり、術後の辛いイメージもかなり改善されてきています。
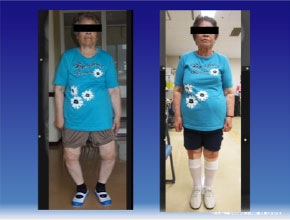
第三の治療法「再生医療」
手術をするほどではないが、保存療法ではなかなか痛みが取れないという方に向けて再生医療が近年注目され始めている。自費での治療となる。

当院での治療法
全ての切らない治療が可能で、膝関節の専門家がオーダーメイドの治療を選択します。
| 治療内容例 | 3割負担 |
|---|---|
| 初診診察 膝関節レントゲン 膝関節ステロイド ヒアルロン酸注射 処方箋 | 約2,500円 |
| 再診 処方箋 | 約400円 |
| 再診 理学療法 | 約2,250円 |
| 再診 膝関節注射 理学療法 | 約3,100円 |
保存加療が限界である場合は、院長自ら全ての手術加療(関節鏡、骨切り術、UKA、TKA)を提携病院である三井病院で施行いたします。
また、当院では膝関節の再生医療を提供しております。(自費診療)
詳しくは、膝の再生医療ページをご覧ください。

院長からの一言 Message
膝関節の治療は変形の度合いに応じて効果がある治療も変化します。
リハビリや注射などが効果的な場合には持続する事で効果を得られますが変形が高度になった場合には手術に勝る治療はないのが現状です。
膝の痛みが持続する場合には整形外科の医師に相談し適切かつ科学的な治療を受けましょう。

院長 石神 等
| 日本骨粗鬆症学会 認定専門医

院長 佐竹 厚志
| 日本骨粗鬆症学会 認定専門医
FAQ
アクセス
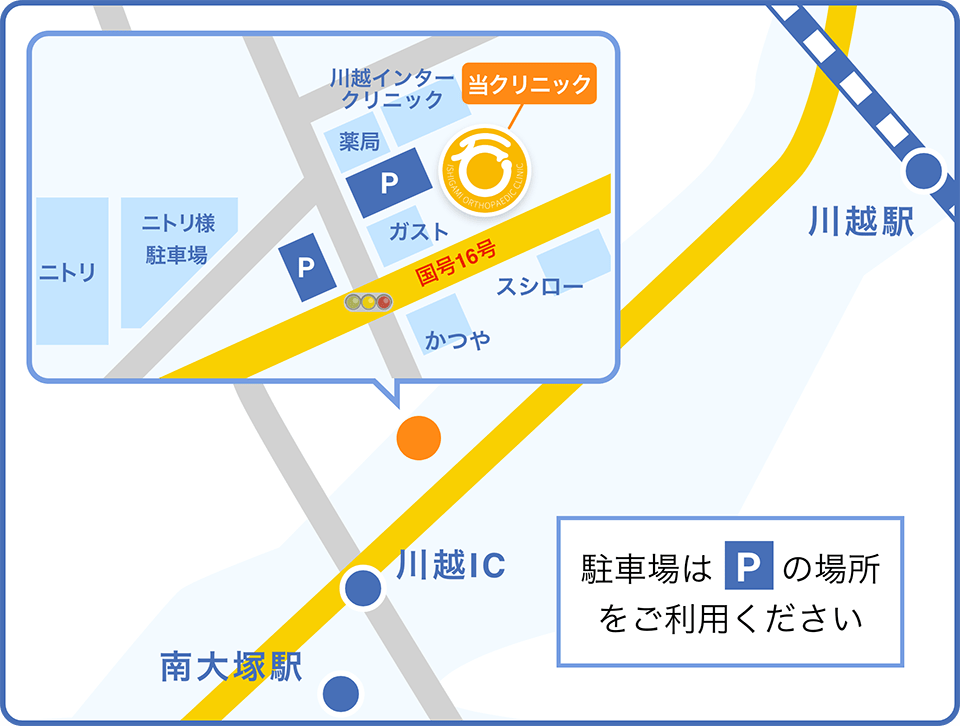
いしがみ整形外科クリニック
- クリニック名
- いしがみ整形外科クリニック
- 住 所
- 〒350-1110
埼玉県川越市豊田町3-11-2(駐車場38台完備) - 電話番号
- 049-265-5639
- FAX番号
- 049-265-5632
- アクセス
- ご来院しやすい環境となっており、アクセス抜群です!
- 駐車場
- 敷地に23台、ニトリ様に15台完備しております。
- 最寄駅
-
東武東上線 川越駅 川越市駅
JR線 川越線
西武新宿線 南大塚駅 - 最寄りバス停
- 豐田町3丁目(クリニックまで420m)
豐田町2丁目(クリニックまで420m)
最寄りバス停の豊田町3丁目からの道案内
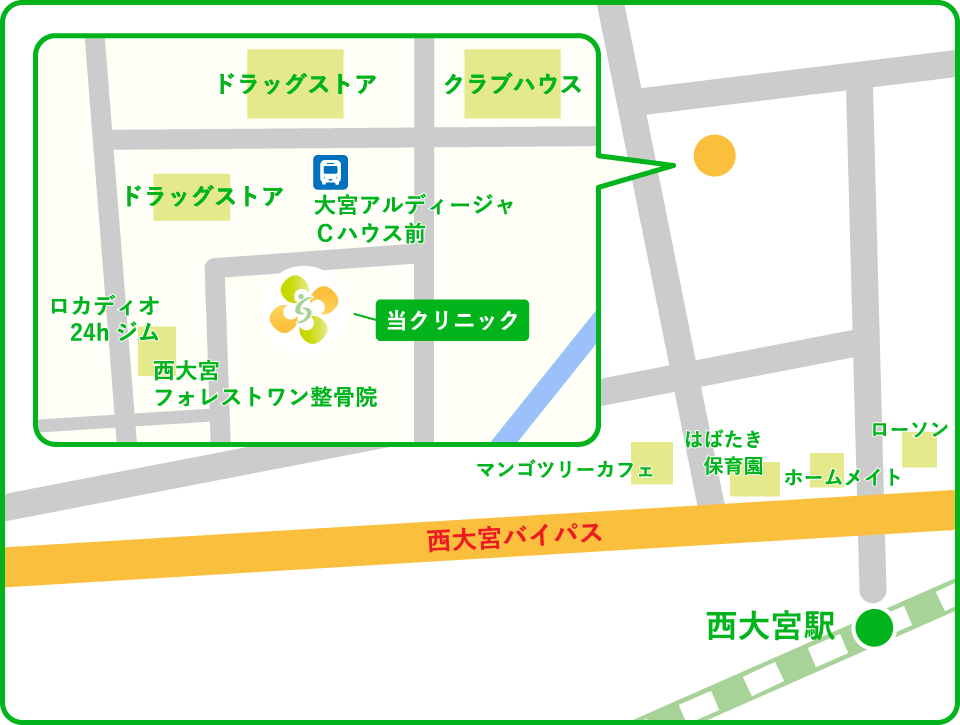
さたけ整形外科リハビリクリニック
- クリニック名
- 西大宮さたけ整形外科リハビリクリニック
- 住 所
- 〒331-0078
埼玉県さいたま市西区西大宮3丁目34番地8(駐車場完備) - 電話番号
- 048-788-5306
- FAX番号
- 048-788-5349
- 駐車場
- 駐車場台数37台
- 最寄駅
-
JR川越線「西大宮駅」より徒歩15分、バス7分
JR川越線「指扇駅」から 徒歩21分
- 最寄りバス停
- 宮07「埼玉栄高校入口バス停」から 徒歩5分
宮07「埼玉栄高校バス停」から 徒歩7分
宮07「指扇団地バス停」から 徒歩8分 - 自転車
- 施設内に駐輪場あり





